Exames
Colonoscopia
O exame é realizado sob sedação, através de medicação ministrada via endovenosa (na veia do paciente), sob os cuidados de um médico anestesista
- Se já realizou esse exame antes, favor trazer o resultado;
- Estar acompanhado (a) por um maior de idade;
- Não dirigir ou realizar atividades que exijam atenção no dia do exame (por pelo menos quatro horas);
- Comunicar o uso de qualquer medicamento realizado até 10 dias antes do exame;
- Não ingerir alimentos com sementes, casca e bagaço dois dias antes do exame;
- Manter dieta líquido-pastosa, no dia que antecede o exame;
- Jejum de líquidos em no mínimo 3 h e sólidos em 12 h que antecedem o exame;
Endoscopia digestiva alta (E.D.A.)
O exame é realizado com sedação, utilizando medicação administrada por via endovenosa (em uma veia do paciente), permitindo que o mesmo relaxe e adormeça para a realização do exame.
- Se já realizou esse exame antes, favor trazer o resultado;
- Estar acompanhado por maior de idade
- Não dirigir ou realizar atividades que exijam atenção no dia do exame (pelo menos por um período de quatro horas);
- Jejum nas 12 horas que antecedem o exame, sendo a última refeição leve (chá, torradas, bolachas e caldos salgados);
- A ingesta de grande parte das medicações de uso contínuo pode ser postergada para após o exame;
- Se diabético, o procedimento deverá ser realizado o mais cedo possível, e deixe para fazer uso de insulina ou dos hipoglicemiantes orais após o exame, próximo à primeira refeição do dia;
- Evite comparecer com unhas pintadas, porque o esmalte prejudica a monitorização do nível de oxigênio sanguíneo durante o exame.
Manometria Anorretal
Manometria anorretal é um procedimento realizado para avaliar pacientes com constipação ou incontinência fecal. O exame mede basicamente as pressões dos músculos do esfíncter anal, a sensação no reto e os reflexos neurais que são necessários para executar os movimentos normais do intestino.
Pode ser realizado em qualquer idade. Não requer (nem permite) anestesia ou sedação, por ser um exame pouco invasivo e indolor e prescindir da participação consciente do paciente
Preparo para o procedimento:
Normalmente não se faz nenhum preparo. A alimentação deve ser a habitual. No caso de pacientes com prisão de ventre, pode ser solicitado o uso de algum supositório na manhã do exame. O ideal é que o paciente já tenha evacuado antes do exame. Pode-se tomar qualquer medicação regular até 2 horas antes do estudo. O procedimento do exame leva cerca de 20 minutos. Será solicitado vestir um avental. O médico ou enfermeiro irá explicar o procedimento, obter uma história breve de saúde e responder a quaisquer perguntas que possa haver.
Como é feito o procedimento?
O paciente, em seguida, deita-se sobre seu lado esquerdo. Uma pequena sonda flexível, do calibre de um termômetro, com um balão na extremidade é inserido no reto. O cateter é conectado a um aparelho que mede basicamente pressões. Durante o procedimento, o pequeno balão anexado ao cateter pode ser inflado no reto para avaliar as vias de reflexos normais.
A enfermeira ou técnico também pode pedir ao paciente para efetuar movimentos comuns como: esforço para evacuar, para prender, ou mesmo relaxar em vários momentos do exame. As pressões do músculo esfíncter anal são medidas durante cada uma dessas manobras. Para prender, o paciente aperta os músculos do esfíncter, como se tentando impedir que alguma coisa fosse sair. Para forçar a evacuação, as tensões serão dirigidas para baixo como se tentando ter um movimento de evacuação.
O que pode ser apreendido a partir manometria anorretal:
A área anal e retal contém músculos especializados que são úteis para regular a passagem correta do conteúdo intestinal, resultado dos movimentos intestinais (gases e fezes). Normalmente, quando o conteúdo entra no reto, o músculo esfíncter anal aperta-se como um reflexo para impedir a passagem de fezes, principalmente se o reflexo ocorrer em momento inconveniente. Se este músculo é fraco ou não contrai de forma adequada, a incontinência (perda de gases ou fezes) pode ocorrer. Normalmente, quando uma pessoa força uma evacuação, relaxa os músculos do esfíncter anal. Assim, a diminuição das pressões permite a evacuação de fezes. Se os músculos do esfíncter não fizerem movimentos coordenados ou adequados, poderá contribuir para a constipação.
A manometria anal avalia a força dos músculos do esfíncter e se eles relaxam adequadamente. Fornece informações úteis para o médico no tratamento de pacientes com incontinência fecal ou constipação acentuada.
Pode também ser solicitada para casos de pré-operatório de fissura, hemorroidas ou prolapso, com a intenção de se estudar a anatomia local e suas capacidades funcionais.
Existem muitas causas de incontinência fecal. O músculo do esfíncter anal fraco ou a sensibilidade do reto diminuída podem contribuir para a incontinência fecal. Se estas anormalidades estão presentes, elas podem ser tratadas.
Riscos de manometria anorretal:
A manometria anorretal é um procedimento seguro e de baixo risco e é pouco provável causar qualquer dor. As complicações são raras: é possível que um pequeno sangramento possa ocorrer se o paciente estiver com uma lesão prévia. Se você é alérgico ao látex, você deve informar ao enfermeiro/técnico antes do teste, para que o balão do cateterseja substituído por um de vinil.
Manometria esofágica
Exame que permite ao médico avaliar o funcionamento do esôfago, por meio da análise da força e da coordenação dos movimentos peristálticos do órgão. Alterações no peristaltismo do esôfago podem ocasionar diversos sintomas, como disfagia (dificuldade de engolir), dor no peito e pirose.
- Estabelecer o diagnóstico dos distúrbios da peristalse do esôfago;
- Detectar alterações motoras do esôfago associadas às doenças sistêmicas;
- Colocação de aparelhos intraluminares, como sensores da pH metria de 24h;
- Avaliação pré-operatória da função peristáltica em pacientes nos quais se considera a possibilidade de cirurgia anti-refluxo;
- Outras indicações a critério médico.
O exame é realizado ambulatorialmente, sem sedação, pois esta não é necessária e o médico precisa também da cooperação e informação do paciente. Tem duração de cerca de 20 minutos.
Os dados fornecidos pelo exame da Manometria Esofágica são utilizados por diversas especialidades, dentre elas a própria Gastroenterologia, Cirurgia do Aparelho Digestivo, Pediatria, Pneumologia, Cardiologia, Otorrinolaringologia, Dermatologia e Neurologia.
Indicações para a realização do exame:
- Estabelecer o diagnóstico dos distúrbios da peristalse do esôfago;
- Detectar alterações motoras do esôfago associadas às doenças sistêmicas;
- Colocação de aparelhos intraluminares, como sensores da pH metria de 24h;
- Avaliação pré-operatória da função peristáltica em pacientes nos quais se considera a possibilidade de cirurgia anti-refluxo;
- Outras indicações a critério médico
pH Metria Esofágica
O exame de pH metria de 24h é o principal exame para o diagnóstico da Doença do Refluxo Gastro-Esofageano.
O paciente permanece durante aproximadamente 24h com um sensor no esôfago que é sensível às variações do pH (acidez) do esôfago. Quando um episódio de refluxo gastro-esofageano ocorre, a queda do pH intra-esofágico é detectada pelo sensor e registrada em um gravador.
Após o término do exame, o número de ocorrências de refluxo e sua duração são determinadas. Com essas informações, o médico pode dizer se o paciente tem ou não refluxo anormal (Doença do refluxo gastro-esofageano). Alem disso, é possível determinar se um determinado sintoma (pirose, tosse, dor no peito e outros) é decorrente de refluxo ácido.
Os dados fornecidos pelo exame da pH metria Esofágica são utilizados por diversas especialidades, dentre elas a Gastroenterologia, Cirurgia do Aparelho Digestivo, Medicina Interna (Clínica Médica), Pediatria, Pneumologia, Cardiologia, Otorrinolaringologia, Dermatologia e Geriatria.
Indicações para a realização do exame:
- Suspeita clínica de DRGE (doença do refluxo gastro-esofageano);
- Auxiliar na seleção do tratamento da DRGE (medicamentoso ou cirúrgico);
- Avaliar pacientes pós cirurgia anti-refluxo e persistência de sintomas;
- Auxilio diagnóstico em casos selecionados de rouquidão ou tosse crônica;
- Dor toráxica de origem não-cardíaca após avaliação do médico cardiologista;
- Detectar DRGE em pacientes com doenças pulmonares (tais como asma e fibrose cística);
- Outras indicações a critério médico.
Retossigmoidoscopia
- Se já realizou esse exame antes, favor trazer o resultado;
- Na véspera, não ingerir vegetais, grãos e verduras;
- Não é obrigatório ter um acompanhante;
Teste do Hidrogênio Expirado
O teste de respiração do Hidrogênio fornece informações sobre a digestão de determinados açúcares ou hidratos de carbono, tais como o açúcar do leite (lactose) ou açúcar de frutas (frutose). Isto ajudará a determinar se o paciente é intolerante a alguns açúcares. Um exemplo é o uso deste teste para detectar a intolerância à lactose, um transtorno no qual as pessoas têm sintomas de processamento anormal de lactose, uma substância presente em muitos alimentos, incluindo leite e sorvete. O teste também é utilizado após a ingestão de lactulose para detectar um crescimento anormal de bactérias dentro do intestino. O supercrescimento bacteriano pode causar uma variedade de sintomas, incluindo diarreia, flatulência, gases e cólicas abdominais.
Preparo para o teste:
- Quatro semanas antes de seu teste, o paciente não deve tomar qualquer antibiótico.
- Por 1 semana antes do teste, não fazer uso de qualquer laxante,por exemplo, leite de magnésia, ou outros agentes como suplementos para regular a evacuação. O paciente também não deve ter se submetidoaqualquer teste que exija a limpeza do intestino, tais como colonoscopia ou enema baritado.
- No dia anterior ao teste, o paciente pode consumir apenas os seguintes alimentos e bebidas: pão branco simples, arroz branco, batatas lisas, frango assado, grelhados ou peixe; água não flavorizada, café preto ou chá. Só use sal para dar sabor a comida. Manteiga ou margarina não são permitidas. Não são permitidas bebidas refrigerantes/Coca-Cola. Não comer ou beber qualquer outra coisa – pode dar resultados falsos. Especificamente, evite feijão, massas, cereais de fibra, alimentos com elevados teores de fibra. Na noite anterior ao teste, jante mais cedo, arroz e carne somente.
- O paciente deve parar de comer e beber 12 horas antes do teste. Por exemplo, se o teste for às 09:00, deve parar de comer e beber às 21:00 na noite anterior. O paciente pode continuar a tomar seus medicamentos de prescrição habitual com água até 12 horas antes do teste. Não deve tomarnenhuma medicação na manhã do teste. Levar todos os medicamentos de prescrição para a consulta.
- No dia do teste: o paciente não deve comer ou beber nada pela manhã. (É permitido tomar sua medicação com uma pequena quantidade de água). Se o paciente é diabético que requer insulina ou comprimidos diabéticos, deverá ser orientado pelo seu médico se sua dose da manhã deve ser alterada. Geralmente, metade da insulina é aplicada. Medicamentos hipoglicemiantes orais são geralmente tomados só após a conclusão do teste e só na retomada das refeições. Duas horas antes do teste, escove os dentes. NÃO COMER, BEBER, MASCAR CHICLETE, FUMAR, CHUPAR PASTILHAS OU COMER BOMBONS ANTES OU DURANTE O TESTE. Não dormir ou exercer atividades físicas enquanto o teste está sendo feito.
- O teste pode durar de duas a quatro horas. Reserve o tempo suficiente para completá-lo.
- O técnico irá verificar se o paciente não comeu ou bebeu depois da meia-noite.
- Uma amostra de respiração será coletada em um pequeno aparelho, similar a um bafômetro.
- A seguir, uma solução de lactose, lactulose ou frutose será dada para beber. O paciente deve beber essa quantidade toda.
- Amostras de ar expirado serão coletadas a cada 15 ou 30 minutos.
- Durante o teste, o paciente deve anotar seus sintomas e informar ao técnico se tem os sintomas típicos para os quais o teste está sendo executado.
- Durante o teste, não se deve comer doces, fumar, dormir ou praticar exercício. O ideal é que esteja em ambiente calmo, sem preocupações, tipo ligações telefônicas, vídeo games, etc.
- Quando o teste terminar, geralmente após duas ou quatro horas, o paciente pode retornar à sua dieta habitual e atividade.
Princípios do teste Hidrogênio expirado:
O gás Hidrogênio do corpo é produzido a partir das bactérias intestinais. Estes micro-organismos, normalmente no intestino grosso, produzem Hidrogênio através de fermentação de carboidratos – como lactulose, lactose e frutose que são substratos para o teste do hidrogênio expirado. Moléculas deHidrogênio produzidas pelas bactérias são absorvidas pela mucosa intestinal, através dos vasos sanguíneos e são transportadas para os pulmões. O Hidrogênio é então exalado pelos pulmões pela respiração normal e é coletado para análise pelo aparelho. As pequenas bactérias intestinais metabolizam a lactulose oferecida e ingerida e produzem um aumento inicial do Hidrogênio na respiração. Na intolerância à lactose, o indivíduo tem uma deficiência de lactase, a enzima que quebra a lactose. Normalmente, é digerida no intestino pela lactase e muito pouco da lactose atinge o intestino grosso onde as bactérias quebram sua molécula e produzem hidrogênio. No teste da intolerância à lactose (deficiência de lactase), ao contrário do normal, o aparecimento de Hidrogênio na respiração após sua ingestão faz com que se pense na incapacidade de digerir por vias metabólicas normais.
Doenças do aparelho digestivo
FÍGADO
Encontramos como causas: as infecciosas (as mais comuns pelos vírus A, B e C), as medicamentosas (como, por exemplo, o acetaminofen ou paracetamol, em doses acima de 4 g/d), as autoimunes (produção de anticorpos contra o fígado), o consumo abusivo e contínuo do álcool, a presença de gordura no fígado (esteato-hepatite), e menos comumente as doenças em que há deficiências de enzimas, ou do metabolismo do ferro e do cobre (deficiência de alfa 1 anti-tripsina, hemocromatose e doença de Wilson respectivamente).
A hepatite pode ser aguda (duração curta ou até 6 meses) ou crônica (duração prolongada, acima de 6 meses).
Doenças como a hepatite por vírus A e aquelas causadas por medicamentos (desde que esses forem suspensos em tempo) não evoluem para a forma crônica.
Doenças como a hepatite por vírus B e C, hepatites autoimunes, esteato-hepatite, deficiência de alfa 1 anti-tripsina, hemocromatose e doença de Wilson, podem evoluir com cronificação. Além dos sinais e sintomas, são observadas alterações nos exames laboratoriais, referentes à bioquímica hepática ou sorologias virais, o que em muitos casos, é o motivo isolado de encaminhamentos para consulta com hepatologista.
O diagnóstico das hepatites virais é feito pela detecção de anticorpos contra os vírus (sorologias virais) e mais recentemente, pode ser utilizado o método de PCR (polimerase chain reaction) para detectar a presença ou a quantidade do vírus circulante no organismo. Elevações das enzimas hepáticas chamadas transaminases (AST e ALT) ocorrem em quadros agudos e podem levar até seis meses para a normalização. Na persistência do processo inflamatório (cronificação), as transaminases permanecem elevadas.
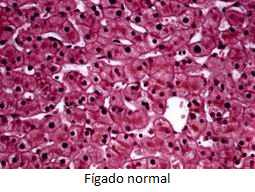
Fígado normal
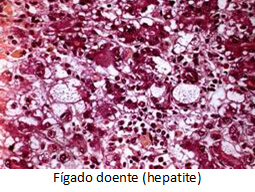
Fígado doente (hepatite)
O tratamento da hepatite é direcionado para as causas que a determinam.
As causas podem variar, desde hepatites crônicas virais, doenças metabólicas, autoimunes, isquêmicas ou que determinem agressão e necrose do tecido hepático.
A doença pode ser totalmente assintomática em fases iniciais, ou na evolução, manifestar-se com fadiga/cansaço, anemia, emagrecimento (perda de massa muscular), aumento de volume do abdômen (ascite), edema dos membros inferiores, estados confusionais (encefalopatia hepática), predisposição a infecções (peritonite bacteriana espontânea, infecções urinárias e pneumonias) e hemorragias digestivas.
Tratamentos:
- Tratamento da doença de base;
- Suporte nutricional adequado;
- Prevenção de hemorragias (em especial por varizes esofágicas);
- Prevenção de infecções (como a peritonite bacteriana espontânea);
- Prevenção/profilaxia da encefalopatia hepática;
- Rastreamento e tratamento de complicações como o hepatocarcinoma (câncer primário do fígado, situação predisposta pela cirrose);
- Por final, o tratamento definitivo, em casos selecionados, é o transplante hepático.
VIAS BILIARES E VESÍCULA
- de Colesterol (10 a 15%);
- de Pigmentos (biliares) (5 a 10%);
- de Carbonato de Cálcio (raros);
- Mistos, os mais frequentes (aproximadamente 80%).
A bile é uma solução que contém várias substâncias: água, colesterol, sais biliares, lecitina e bilirrubinatos. Juntos, em quantidades proporcionais, mantêm a bile em estado líquido. Quando o colesterol ou os sais biliares são produzidos em excesso, por alguma razão, a solução torna-se saturada e há precipitação dessas substâncias com a formação de pequenos grânulos (lama biliar ou microcálculos). Esses grânulos dão início à formação de pedras ou cálculos.
- Mulheres entre 20 e 60 anos: 3 vezes mais chance de cálculos do que os homens. Provável relação hormonal (com o estrógeno);
- Mulheres que tiveram múltiplas gestações;
- Risco aumenta com a idade e a obesidade;
- Presença de úlceras duodenais;
- Cirurgias gástricas para tratamento de câncer ou de úlceras;
- Dislipidemias (elevação do colesterol);
- Diabetes;
- Doenças intestinais;
- Cirrose;
- Anemias hemolíticas;
- Infecção biliar ou parasitose;
- Hiperparatireoidismo;
- Porfiria (doença do metabolismo das porfirinas, substância que pode ser encontrada na bile);
- Estenose (redução do calibre) do ducto biliar principal.
Uma parte (casos crônicos) pode apresentar intolerância a alimentos gordurosos (frituras, gema de ovo, gorduras, etc) porque, ao chegar ao duodeno, a gordura estimula a contração vesicular, provocando mal-estar e dor localizada no lado direito do abdômen.
Náusea: sintoma muito frequente (com ou sem vômitos).
Nos casos agudos, podemos observar:
- Dor abdominal intensa, geralmente tipo cólica, localizada no lado direito do abdômen, abaixo das costelas, na região do estômago, ou ainda no dorso (nas costas).
- Pacientes assintomáticos ou que sentiam pequeno desconforto quando ingeriam alimentos gordurosos, podem, de uma hora para outra, apresentar dor forte, aguda e intensa do lado direito do abdômen, eventualmente acompanhada de febre e icterícia. Esses sintomas são indicativos do quadro de colicistite aguda, isso é, de inflamação aguda da vesícula decorrente de uma doença crônica.
Quanto aos pacientes assintomáticos, em geral é de consenso que devam ser submetidos ao tratamento cirúrgico os pacientes:
- Diabéticos;
- Com anemias hemolíticas (risco aumentado para cálculos);
- Jovens, particularmente aqueles com baixo risco cirúrgico e apresentando pequenos cálculos (devido ao risco de complicações como a pancreatite);
- Que viajarão por longos períodos para lugares sem acesso a médicos.
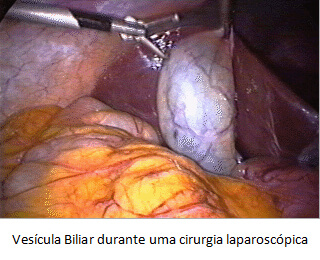
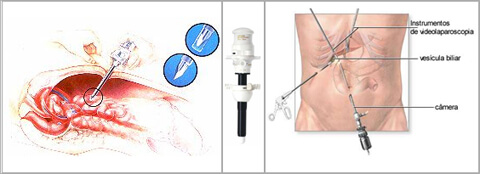
Vesícula biliar durante cirurgia laparoscópica
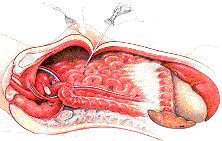
É então introduzido um tubo metálico chamado trocáter, por onde se passa o laparoscópio (instrumento de visualização da cavidade abdominal).
São realizados mais três pequenos cortes, por onde são posicionadas as pinças a serem utilizadas durante a cirurgia.
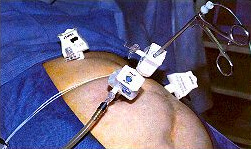
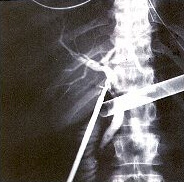
Em algumas situações, é realizado RX com contraste no canal da bile (colangiografia) durante a cirurgia, para detecção de cálculos no interior deste canal (coledocolitíase). Se forem detectados, deverão ser removidos durante a cirurgia ou após, em procedimento realizado com endoscopia (papilotomia endoscópica).
Ao final da cirurgia os cortes são fechados com um ou dois pontos na pele.
PÂNCREAS
O pâncreas secreta enzimas digestivas no interior do duodeno (início do intestino), por meio do ducto pancreático. Tais enzimas promovem a digestão das gorduras, das proteínas e dos carboidratos.
O pâncreas também produz e libera os hormônios insulina e glucagon na corrente sanguínea. Tais hormônios controlam os níveis de glicose em nosso organismo.
As enzimas digestivas encontram-se inativadas no interior do pâncreas, até alcançarem o intestino, onde iniciam o processo da digestão.
Caso as enzimas sejam ativadas no interior do órgão, iniciam um processo de autoagressão, podendo determinar a pancreatite.
Localização do pâncreas:
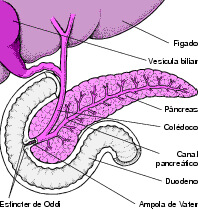
As mulheres sofrem pancreatite de causa obstrutiva (por cálculos) quase 2 vezes mais que os homens.
Nos homens, a pancreatite de origem alcoólica é 6 vezes mais frequente.
Outras causas da pancreatite aguda:
- Trauma/contusão do órgão;
- Medicamentos;
- Causa isquêmica (infarto do pâncreas);
- Elevação excessiva dos triglicerídeos;
- Doenças metabólicas;
- Causas congênitas/hereditárias;
- Elevação excessiva dos níveis de cálcio no sangue;
- Causas infecciosas virais, como o vírus da Caxumba por exemplo;
- Desconhecidas: até 10 a 15 % dos casos.
- Náuseas e vômitos associados à dor.
- Nos casos mais graves: piora do estado geral do paciente, febre, taquicardia, sudorese, queda da pressão arterial, insuficiência respiratória e sepse (infecção generalizada).
- Dor abdominal crônica recorrente (pode ser intensa, provocada pelo consumo de álcool, necessitando de analgésicos potentes).
- Diarreia crônica, com eliminação de gordura nas fezes (pela digestão ineficiente das gorduras e má absorção das mesmas).
- Emagrecimento: pela absorção deficiente de nutrientes devido à diarreia crônica.
- Diabetes: por destruição das células produtoras de insulina.
Tratamento - Direcionado às causas, ou seja:
Se por cálculos provenientes da vesícula, que obstruíram o canal do pâncreas: a desobstrução do mesmo e posterior retirada da vesícula é realizada.
Ademais: jejum com objetivo de manter o pâncreas em "repouso" na pancreatite aguda.
Analgesia adequada para controle da dor.
Cuidados gerais com o paciente internado (hidratação, monitoramento e cuidados com níveis da glicemia, por exemplo).
Em casos mais graves, existe a necessidade do uso de antibióticos, internamentos em UTI e intervenções cirúrgicas.
Na pancreatite crônica, além da analgesia, o tratamento pode incluir o uso de enzimas pancreáticas, que melhoram o processo da digestão e da diarreia, além de reduzirem a dor.
Os casos de pancreatite crônica que evoluírem para diabetes, também necessitarão do uso de insulina para controle da glicemia do paciente.
ESÔFAGO
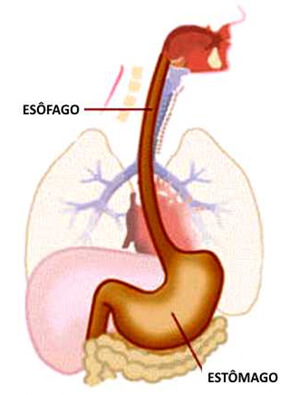
Existe um músculo que separa o esôfago do estômago (esfíncter esofagiano inferior) e normalmente se contrai depois que a comida chega ao estômago, não deixando que volte. Porém, pode ficar relaxado, permitindo que a pessoa tenha azia ou outros sintomas. Isso pode acontecer quando há a ingestão de bebidas alcoólicas, após o fumo e também com alguns alimentos como chocolate e cafeína.
A Endoscopia Digestiva é o principal exame para diagnosticar se o esôfago está inflamado, e também mostra se o paciente tem hérnia de hiato (migração de parte do estômago, para o interior da cavidade torácica), uma importante causa do refluxo. Porém, dependendo do caso, outros exames podem ajudar no diagnóstico.
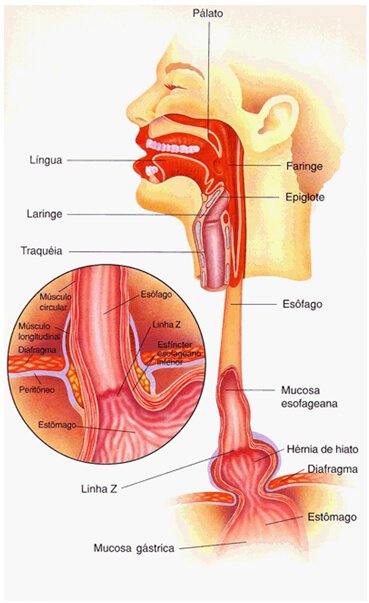
ESTÔMAGO
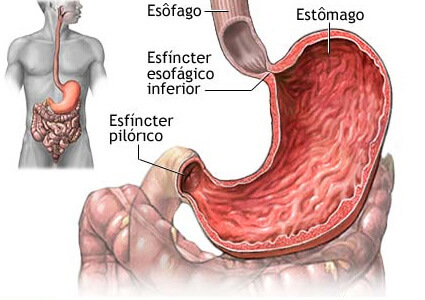
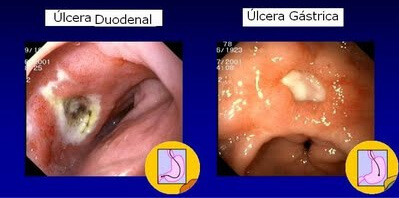
A gastrite é um processo inflamatório envolvendo o estômago, cuja causa principal é a bactéria H.pylori. Além da bactéria, o álcool e o tabaco podem ser causas de gastrite. Medicamentos, como anti-inflamatórios também podem causar lesão gástrica de aspecto inflamatório (ainda que, a literatura médica sugira que, o termo mais correto nestes casos seja: gastropatia medicamentosa).
A infecção pelo H.pylori pode levar à inflamação e atrofia da mucosa gástrica. Além do mais, pode causar úlcera gástrica ou de duodeno. Porém, existe uma discussão entre os profissionais de saúde em relação ao tratamento da bactéria. Enquanto alguns médicos tratam sempre, outros somente em determinadas situações (seguindo protocolos específicos).
O tratamento inclui o uso de medicamentos que reduzam a quantidade de ácido. Os melhores são os IBP's.
Se não for tratada, pode causar complicações graves como sangramento ou perfuração do órgão.
O termo dispepsia significa dificuldade de digestão. Os sintomas que podem fazer parte deste quadro localizam-se na parte superior do abdômen e são: dor, empachamento e/ou desconforto abdominal, náuseas, vômitos, eructações (arrotos), sensação de peso, pirose (azia/queimação), saciedade precoce, entre outros. A dispepsia pode ser funcional (sem uma causa orgânica ou sem um substrato anatômico de base) ou orgânica (como as gastrites, úlceras, doença do refluxo com ou sem hérnia de hiato ou esofagite).
O tratamento da dispepsia funcional inclui uma real compreensão do problema pelo paciente, e cabe ao médico assistente as orientações e os esclarecimentos necessários. Redução da carga de estresse, por meio de atividades físicas, pode colaborar. Ingestão de alimentos menos gordurosos, sem condimentos, ou industrializados (enlatados / embutidos) e mais saudáveis como frutas e verduras, também têm um papel importante. Estimular mastigações lentas e com um tempo adequado para cada refeição é um dos objetivos.
Além disso, medicamentos específicos para o tratamento de cada sintoma e o uso de antidepressivos (no intuito de reduzir a sensibilidade dos órgãos do aparelho digestivo à dor ou aos sintomas) podem ser efetivos.
O tratamento da dispepsia orgânica é focado no combate das doenças causadoras dos sintomas.
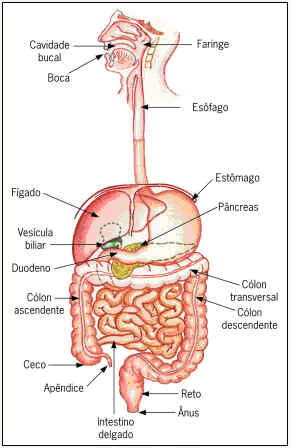
INTESTINO DELGADO
Os primeiros centímetros do revestimento duodenal são lisos, mas o restante apresenta pregas, sejam pequenas projeções (vilosidades) ou projeções menores (microvilosidades). Essas vilosidades e microvilosidades aumentam a área da superfície do revestimento duodenal, permitindo uma maior absorção de nutrientes.
- A diarreia ocorre quando o número de evacuações aumenta, e a consistência das fezes reduz, tornando-se pastosas ou líquidas.
- Por definição: Mais de 3 evacuações ao dia, com fezes amolecidas e acima de > 200g/24h já é considerado diarreia.
- A diarreia é considerada aguda quando se estende por até 2 semanas de duração. Acima desse período já é considerada aguda prolongada ou crônica, quando ultrapassa 4 semanas.
A diarreia inflamatória causada por bactérias pode ser acompanhada de febre e com eliminação de sangue nas fezes (disenteria).
A diarreia aguda é muito comum e frequentemente evolui para a cura ao fim de quatro ou cinco dias, apenas com cuidados alimentares e hidratação oral.
Todos, durante a sua vida, já experimentaram a sensação desagradável de alguns dias com diarreia.
Dentre as causas de diarreia crônica de origem orgânica incluem-se as infecções, a doença celíaca, as doenças inflamatórias intestinais (Doença de Crohn e a Retocolite Ulcerativa). Por vezes, a causa é medicamentosa como laxantes, hormônios da tiróide, digitálicos, pró-cinéticos, antiácidos etc.
A diarreia (maior número de dejecções ou modificação na consistência) que aparece depois dos 40 - 45 anos obriga a uma consulta médica o mais breve possível.
Os dissacarídeos (forma de açúcar molecularmente mais complexa) da nossa alimentação, para serem absorvidos no intestino delgado, precisam ser desdobrados em moléculas menores, os chamados monossacarídeos (forma de açúcar molecularmente mais simples).
As células da mucosa do intestino delgado possuem uma enzima (chamada lactase) que desdobra os dissacarídeos em monossacarídeos a serem absorvidos.
A não absorção desses dissacarídeos pode provocar diarreia, dor abdominal, ou levar à formação de gases no cólon.
Qual o tratamento?
O tratamento se baseia na redução ou interrupção da ingestão de leite e seus derivados.
O glúten representa 80% das proteínas do trigo e é composta por gliadina e glutenina. O milho e o arroz não possuem glúten. Fatores genéticos, ambientais e imunológicos, predispõem a mucosa do intestino a alterar-se, a perder as vilosidades e a ficar plana impedindo a absorção dos alimentos e causando a diarreia.

- A DC é comum ao redor do mundo e afeta cerca de uma para cada 100 a 300 pessoas.
- A taxa de mulheres para homens com DC é de 2:1.
- Muitos pacientes com doença celíaca têm sintomas mínimos, ou apresentação atípica.
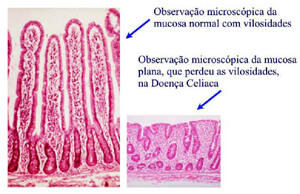
Nas crianças, a diarreia, a perda de peso, vômitos e irritabilidade podem aparecer logo que se introduzem alimentos com glúten. Mas, por vezes, os sintomas aparecem mais tarde ou só na idade adulta.
A biópsia da segunda porção do duodeno realizada durante a endoscopia digestiva alta é útil para confirmar o diagnóstico, bem como o controle do tratamento (com retorno da mucosa à normalidade, após uma dieta sem glúten). Se a biópsia é compatível com doença celíaca e são evidentes as melhoras com a dieta sem glúten, o diagnóstico está praticamente firmado.
O tratamento consiste em evitar, por toda a vida, alimentos que contenham glúten (tais como pães, cereais, bolos, pizzas e outros produtos alimentícios ou aditivos que contenham trigo, centeio, aveia e cevada). Medicamentos e outros produtos também podem conter glúten. Assim que o glúten é removido da dieta, a cura costuma ser total. Apesar da dieta sem glúten parecer extremamente difícil a princípio, algumas famílias têm tido muito sucesso com ela. É possível substituir as farinhas proibidas por fécula de batata, farinha de milho, amido de milho, polvilho doce ou azedo, farinha ou creme de arroz, farinha de araruta ou fubá. Nutricionistas e grupos de apoio podem ajudar as famílias a se ajustarem a essa dieta radical. Mesmo assim, pode levar vários meses até que elas se acostumem com a dieta sem glúten.
Os pacientes podem começar a apresentar melhora 1 ou 2 semanas após o início da dieta. A intolerância à lactose causada pelo dano intestinal também diminui. Na maioria das pessoas, os sintomas desaparecem e a parede do intestino se recupera totalmente de 6 a 12 meses após o início da dieta sem glúten. Nas crianças, o crescimento e a força dos ossos voltam ao normal. Visitas regulares a um nutricionista e a uma equipe de profissionais de saúde com experiência no tratamento da doença celíaca são importantes para ajudar a manter a dieta e monitorar possíveis complicações. Apesar de algumas pessoas serem capazes de voltar a consumir glúten sem sintomas imediatos, elas não "superaram" a doença celíaca, e não estão "curadas". A dieta sem glúten deve ser seguida por toda a vida.

CONSTIPAÇÃO INTESTINAL
- Doença diverticular dos cólons: saculações do revestimento interno do intestino para fora de suas paredes.
- Hemorroidas dilatações tortuosas dos vasos sanguíneos da região anal, podendo causar dor e sangramento principalmente durante as evacuações.
- Fissuras anais: pequenos "cortes" na região anal, provocados por fezes ressecadas e esforço ao evacuar, gerando dor, sangramento e ardência ao evacuar.

A SII é uma das desordens gastrointestinais mais comuns, atingindo entre 15 e 20% da população geral.
A SII pode ocorrer em qualquer idade, sendo mais comum dos 15 aos 50 anos. Geralmente, apresenta-se de forma leve. Em alguns pacientes, os sintomas podem alterar as atividades diárias ou mesmo impedi-las. O controle dos sintomas da SII pode ser alcançado por medidas que incluem dietas específicas, tratamento e controle do estresse e, em alguns casos, medicação apropriada.
Diarreia: os pacientes com diarreia têm evacuações frequentes com fezes amolecidas de pequeno ou médio volume, que ocorrem durante o dia ou em períodos de exacerbação. A diarreia é acompanhada de dor ou eliminação de muco, com melhora dos sintomas após a evacuação.
Constipação: é a dificuldade para eliminar fezes. Geralmente os pacientes queixam-se do esforço e da dor para evacuar.
Outros sintomas: além da diarreia e constipação é comum ocorrer dor e distensão abdominal, eructações (arrotos) frequentes, sensação da azia, náusea e sensação de empachamento (sensação de estômago cheio), além de outros sintomas menos comuns como dor de cabeça e irritação.
Associado a essa causa existem estudos que mostram haver um aumento da sensibilidade a dor nesses pacientes (percepção de dor exacerbada).
Uma dieta rica em fibras é recomendada nos casos de SII, seja por meio da ingestão de maiores porções de frutas (cuidado com sintomas desencadeados pelas acima citadas), hortaliças e cereais integrais, ou mesmo utilizando a suplementação de agentes que aumentam o bolo fecal.
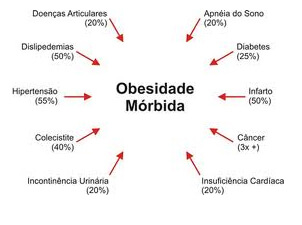
OBESIDADE MÓRBIDA
Por definição, obesidade significa um índice de massa corpórea (IMC) acima de 30. O IMC é calculado dividindo o peso pela altura ao quadrado.
O tratamento inicial é conservador, com estímulo à prática de exercícios, dieta e medicamentos. Porém na falha desses e IMC acima de 40, ou IMC de 35 associado a outras doenças, está indicada a cirurgia, pois a obesidade mórbida causa diversos riscos para a saúde. É fundamental o acompanhamento multidisciplinar, incluindo o endocrinologista, cardiologista, nutricionista e psicólogo e/ou psiquiatra para obtenção de melhor resultado após a cirurgia.
Os procedimentos cirúrgicos podem ser divididos em três principais categorias.
As técnicas restritivas têm o objetivo de reduzir somente o volume do estômago. A que mais se destaca e que está sendo cada vez mais praticada atualmente é o "Sleeve", na qual o estômago é deixado em forma de um túnel.
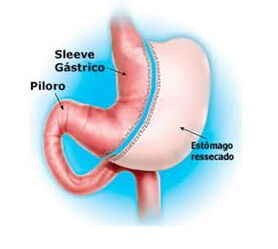
As técnicas disabsortivas são as menos utilizadas e têm a função de diminuir a absorção do alimento com a manipulação somente do intestino delgado.
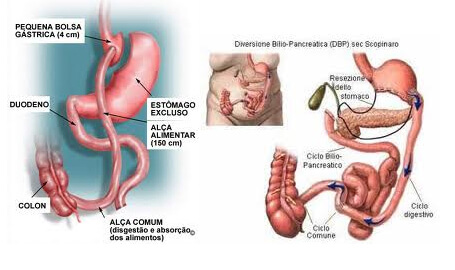
Nos procedimentos mistos, há tanto restrição gástrica como disabsorção intestinal. O "bypass", por exemplo, a cirurgia de Capella (figura esquerda), tem por finalidade uma maior restrição do que disabsorção e nas chamadas técnicas biliopancreáticas ocorre o inverso (figura direita).
Pode-se ainda lançar mão do uso de próteses, como é o caso da banda de silicone, que restringe o volume gástrico de forma ajustável.
Em todas as técnicas de gastroplastia pode haver algum grau de distúrbio nutricional, desde distúrbios metabólicos leves até graves, dependendo do procedimento utilizado. Por esse motivo, é necessário o acompanhamento multidisciplinar, antes e após a cirurgia, além da conscientização do próprio paciente para minimizar essas complicações.
Matérias publicadas em jornal
Essa concepção começou a ser mudada em meados dos anos 80 com o início da videolaparoscopia, onde um corte de 12 cm para a retirada da vesícula biliar passou a ser substituído por 4 pequenas punções de até 1 cm. No início, muitos achavam que essa técnica não iria muito longe, pois havia muitos índices de complicações, porém com o aumento da experiência dos cirurgiões, a videocirurgia passou a ser o procedimento de escolha de vários tipos de doenças.
Em cada punção tem um portal que comunica o interior do abdome com o meio externo. Em um desses portais vai a câmera que projeta a imagem para um monitor, e nos restantes vão as pinças para manipular os tecidos. Para que essa técnica seja possível, é necessário insuflar gás carbônico continuamente para dentro do abdome, pois senão não teria espaço suficiente.
As cirurgias mais realizadas por videolaparoscopia são a retirada de vesícula biliar, apêndice, cistos de ovário, redução de estômago e tratamento cirúrgico de refluxo. Atualmente procedimentos de maior complexidade como retirada de parte do intestino, fígado, pâncreas e baço também estão sendo feitos por vídeo, inclusive alguns tipos de câncer. A recuperação do paciente operado por laparoscopia é mais rápida do que a cirurgia aberta, com retorno mais precocemente para atividades físicas e trabalho, além de que normalmente a dor costuma ser menor.
Não bastaria a evolução da cirurgia aberta para a laparoscopia, a cada dia que passa tem-se estudado técnicas cada vez menos invasivas. Em uma época em que as pessoas estão cada vez mais cultuando seus corpos, essas cirurgias possibilitam um resultado estético melhor, pois as cicatrizes estão praticamente desaparecendo.
A minilaparoscopia é uma adaptação menos invasiva e mais estética da laparoscopia, pois punções de 5mm e 1 cm são substituídas por 2 a 3 mm, o que passaria despercebido por muitos olhos. Além do mais, já existem vários procedimentos de retirada de vesícula em que há somente uma incisão por dentro do umbigo, e nela é colocado um portal que tem a capacidade de receber três pinças. O resultado estético é uma única cicatriz, porém imperceptível pela localização já naturalmente escondida. Por último, cirurgias em que os acessos são orifícios naturais, como vagina, boca (via estômago) e ânus (via intestino), não há simplesmente nenhuma incisão sobre a pele. Porém, apesar de já terem sido realizadas em várias pessoas que aceitaram, ainda são experimentais.
Com a evolução da medicina, a cada dia que passa o lema dos cirurgiões e suas incisões está se invertendo para “Grandes Cirurgiões, Pequenas Incisões”. Assim, como sempre diziam que o corte é o cartão postal do cirurgião, as pessoas vão precisar forçar a vista para escolher quem vai lhes operar.
De acordo com a Associação Brasileira das Indústrias de Alimentos Dietéticos, para Fins Especiais e Suplementos Alimentares (Abiadsa) e com o Instituto Brasileiro de Educação para o Consumo de Alimentos e Congêneres (IBCA), esses produtos são consumidos em cerca de 35% dos domicílios.
Em dez anos, os negócios com alimentos diet e light cresceram 800% no país. O que chama a atenção é que apenas 8% dos entrevistados acertaram o conceito de diet e nenhum conseguiu caracterizar o termo light. Entenda as características de cada um e saiba como escolher o alimento mais adequado para a sua dieta!
Diet
A Portaria 29/98 do Ministério da Saúde permite que o termo diet seja usado nos alimentos para dietas com restrição de nutrientes (carboidratos, gorduras, proteínas, sódio) e em geral são destinados a um público alvo que possui condições metabólicas ou fisiológicas próprias como diabéticos, celíacos ou hipertensos.
Os alimentos não devem ter a adição de nutriente, mas podem contê-lo naturalmente; pode-se citar como exemplo uma geléia de frutas diet para dieta com ingestão controlada de açúcar, onde há a existência do açúcar natural do alimento, a frutose. Dessa forma podemos definir alimento diet como sendo aquele isento ou praticamente isento de um nutriente específico.
Fique atento, pois nem todos os alimentos diet apresentam redução significativa no valor calórico, isto vai depender do nutriente que foi excluído e de qual o substituiu. Por exemplo, o chocolate diet deve ser consumido pelos diabéticos (restrição ao açúcar), mas para emagrecer não é indicado, pois a quantidade de gordura é igual ou maior do que o convencional.
É obrigatório que as seguintes informações apareçam no rótulo: alerta para diabéticos quando contiverem glicose, frutose ou sacarose; quando houver adição de aspartame: "Contém Fenilalanina"; alimentos que possuem em sua composição trigo, aveia, cevada, centeio e derivados, conter a advertência “Contém Glúten” e em todos: "Consumir preferencialmente sob orientação de nutricionista ou médico".
Light
O conceito desse produto - ao contrário da imagem do diet - está intimamente ligado à cultura do corpo, à estética e não a um problema de saúde. São recomendados para quem deseja perder peso (porém não se deve aumentar a quantidade consumida pelo fato de ele ser light) e podem ser definidos como produtos que apresentem redução mínima de 25% em determinado nutriente ou em calorias, quando comparado com o alimento convencional.
Para que ocorra a redução de calorias é realizada a diminuição no teor de algum nutriente energético (carboidrato, gordura ou proteína). Assim, a redução de um nutriente não energético (por exemplo, de sódio no sal light) não interfere na quantidade de calorias do alimento.
O light que é diet
Um exemplo interessante é a antiga coca-cola diet, que sumiu das prateleiras e foi substituída pela versão light. O que muda da nova para a antiga versão do produto é a adição de edulcorantes (substâncias adoçantes) para que a bebida se torne mais saborosa, porém a mesma continua isenta de açúcar e também pode ser consumida por diabéticos.
Essa é uma jogada de marketing para atrair um número maior de consumidores; a indústria alimentícia possui uma série de “armadilhas” para atrair um público maior. Se você tem dúvidas ou se enquadra no grupo de diabéticos, hipertensos e outras condições patológicas não deixe de procurar aconselhamento nutricional/médico para composição de uma dieta equilibrada e individualizada.
A maior pesquisa sobre hepatites virais já realizada na América Latina revela mudanças no padrão de ocorrência dessas doenças no Brasil, com redução das infecções dos tipos A, B e C, entre 1999 e 2010. Os dados do Inquérito Nacional de Hepatites Virais, elaborado pelo Ministério da Saúde, mostram que, nas capitais brasileiras e no Distrito Federal, o percentual da população que tem ou já teve hepatite foi de 39,5% para o tipo A, de 0,37% para o vírus B e de 1,38% para o tipo C.
Mais de 26 mil pessoas participaram da pesquisa – 6.468 fizeram teste para hepatite A e 19.634 realizaram exames para detectar os vírus B e C. A população residente no conjunto das capitais representa 23,8% da população total do país – mais de 45 milhões de habitantes. O estudo é um retrato aproximado da prevalência das hepatites virais no Brasil.
Se o padrão observado nas capitais e no DF for considerado para todo o país, a estimativa de prevalência para a população brasileira geral é de 20,5 milhões de pessoas que já tiveram, em algum momento de sua vida, infecção pelo vírus da hepatite A, 800 mil pelo vírus B e 1,5 milhão pelo tipo C.
Para o médico Leiber Carvalho Caum, os números encontrados no novo estudo são reflexos claros da melhoria das condições sanitárias, no caso da hepatite A. “A vacinação contra a hepatite B também tem um forte impacto nesses resultados”, avalia o médico.
O que é hepatite? Ela é sempre contagiosa?
Essa é uma pergunta frequente no consultório. Hepatite é todo processo, condição ou doença que determine inflamação no fígado. Nem sempre uma hepatite é contagiosa (transmitida de pessoa para pessoa).
As hepatites infeciosas (via de regra causada por vírus), podem ser transmitidas pelo contato de pessoa para pessoa ou contato com secreções corpóreas contaminadas, porém, mesmo nestes casos, não há necessidade de isolar o indivíduo do convívio com seus familiares.
Aconselha-se os cuidados com objetos pessoais do paciente (como lâmina de barbear por exemplo) e também o zelo com os hábitos e objetos de higiene. Existem, de igual forma, doenças, medicamentos, drogas e condições que determinam hepatite (inflamação no fígado), não sendo situações com necessidade de isolamento.
Quais as hepatites são então transmitidas de pessoa para pessoa? E como ocorre a transmissão?
As hepatites mais comumente transmitidas são aquelas em que o agente causal ou infeccioso é um vírus, em especial os vírus das hepatites A, B e C.
A hepatite B é transmitida por sangue e seus derivados contaminados (transfusões, contato de feridas cirúrgicas com material contaminado, seringas compartilhadas por usuários de drogas injetáveis) ou ainda por relação sexual (secreções corpóreas dos órgãos genitais).
Existe ainda a possibilidade de contaminação no momento do parto, quando a mãe transmite para o bebê. Cerca de 80% das pessoas que têm contato com o vírus B eliminam o mesmo espontaneamente (sem necessidade de tratamento), porém 20% desenvolvem a doença crônica.
O vírus da hepatite C por sua vez tem sua transmissão basicamente determinada por sangue e derivados contaminados, bem como materiais expostos ao sangue contaminado que entram em contato com o sangue do receptor. Como a descoberta do vírus é relativamente recente (1989) e até esta data não havia testes para detecção, muitas pessoas adquiriram o vírus por transfusões, uso de drogas injetáveis com seringas compartilhadas, contato com material não adequadamente esterilizado e usado para tatuagens, piercings e serviços de manicure, além de possível transmissão também no parto.
No caso da hepatite C, a porcentagem da doença que se torna crônica após o contato com o vírus pode chegar a 70% (ou seja, apenas uma minoria elimina o vírus espontaneamente).
Quais são os sintomas da hepatite?
A doença pode se apresentar na forma assintomática (silenciosa), como também pode se apresentar de maneira inespecífica (sintomas como mal estar geral, fadiga, fraqueza, cansaço fácil, febrícula, dores articulares e musculares). Ainda podemos observar os sintomas mais específicos como a chamada icterícia ("amarelão") de pele e das escleras (olhos), bem como urina de cor escurecida (cor de café) e fezes esbranquiçadas.
É possível pegar hepatite através dos alimentos?
Sim, a hepatite causada pelo vírus A é transmitida por água e alimentos contaminados. Por isto a importância do consumo de água filtrada ou fervida e alimentos bem lavados ou cozidos.
Quais são as outras formas de hepatites?
Desde o álcool (hepatite alcoólica), medicamentos e drogas (hepatites medicamentosas), bem como algumas doenças geneticamente determinadas podem causar hepatites. Dentre estas últimas (geneticamente determinadas) encontramos as doenças que podem determinar acúmulo de ferro ou de cobre no fígado, bem como aquelas em que há produção de anticorpos contra o fígado (auto-imunes).
Ainda é importante citar um tipo de hepatite cada vez mais presente na sociedade com hábitos modernos, associada ao sedentarismo, a obesidade colesterol e triglicerídeos elevados, bem como o diabetes: a hepatite causada pela presença de gordura no fígado (esteatohepatite).
Como posso saber se estou com hepatite?
Caso apresente sintomas específicos da doença: icterícia associada a febrícula, fadiga, fezes esbranquiçadas, você deve procurar um profissional médico para tal avaliação, que é realizada através de exames laboratoriais de análise sanguínea.
Em segundo lugar, se você está inserido dentro de algum dos grupos de risco onde a probabilidade da doença ocorrer é maior, a atenção deve ser dobrada. Por exemplo, os consumidores abusivos de álcool, usuário de drogas injetáveis, pacientes em plano de diálise (transfusões), pacientes obesos, com diabetes, problema de colesterol ou triglicerídeos. Além destes, merecem atenção os profissionais do sexo, pessoas com múltiplos parceiros sexuais ou praticantes do sexo anal.
Existe tratamento para hepatite?
Sim. O tratamento dependerá da causa, do agente que está determinando a agressão e a inflamação ao órgão. Cada tipo de hepatite terá um tratamento especifico direcionado à causa.
Existem vacinas para hepatites?
Atualmente há disponíveis as vacinas para hepatites A e B, sendo que neste último caso a vacina (a ser realizada em 3 doses) está disponível na rede pública. A hepatite do tipo C ainda não possui vacina, sendo a prevenção do contágio a melhor conduta.
Para vencer esses desafios o foco principal é ampliar as funções fisiológicas de cada indivíduo com o intuito de assegurar bem-estar e saúde e também diminuir o risco do desenvolvimento de doenças. É nesse time que podemos incluir os alimentos funcionais, especialmente os probióticos e prebióticos, para que tenhamos uma saúde de ferro!
Mas o que são alimentos funcionais?
De acordo com a ANVISA – Agência Nacional de Vigilância Sanitária – alimento funcional é classificado como sendo aquele que além das funções nutricionais básicas, quando consumido aliado a dieta usual, possui efeitos metabólicos e/ou fisiológicos benéficos à saúde do homem. Sendo assim, podem atuar na prevenção de doenças, proteção de órgãos e tecidos, manutenção das reações básicas, entre outros.
Probióticos
São microrganismos vivos, administrados em quantidades adequadas, que quando ingeridos conferem benefícios à saúde; são adicionados aos alimentos como, por exemplo, o leite fermentado, sendo as grandes estrelas os Lactobacillus e as Bifidobacterium.
Podem ser encontrados também em iogurtes, sorvetes, queijos, na fórmula de pós para serem dissolvidos em bebidas frias ou cápsulas. Seu mecanismo de ação envolve a produção de citoquinas e ácido butírico, os quais são antimicrobianos e antibacterianos, potencializando a existência de bactérias benéficas ao organismo, reduzindo a população de bactérias e microorganismos patogênicos que causam doenças e gases, mantendo assim a microbiota intestinal íntegra.
Outros possíveis efeitos dos probióticos são a sua atuação na prevenção de câncer, na modulação de reações alérgicas, na melhoria dos níveis sanguíneos de lipídeos, manutenção da pressão arterial, fortalecimento do sistema imunológico e intolerância a lactose.
Prebióticos
Diferente dos probióticos, os prebióticos são compostos derivados de fibras alimentares, as quais são inacessíveis às enzimas digestivas do nosso corpo e são assim consideradas carboidratos não digeríveis.
As bactérias do bem que vivem em nosso intestino utilizam os prebióticos para sua replicação e crescimento, formando uma barreira ainda maior do organismo contra substâncias nocivas. São representados pelos fruto-oligossacarídeos (FOS) e a inulina; contém FOS: cebola, alho, tomate, banana, cevada, aveia, trigo, mel e cerveja, já a inulina é encontrada além do alho e cebola, em aspargos ,alcachofra e chicória.
Ainda são efeitos atribuídos ao uso dos mesmos: melhor funcionamento do intestino, pois promovem o aumento da motilidade intestinal, tornam a consistência das fezes adequada, evitando diarréia ou constipação, auxiliam a manter a taxa de glicemia ideal e facilitam a excreção de substâncias tóxicas e colesterol.
Simbióticos
Existem ainda os alimentos simbióticos, que são combinações de prebióticos e probióticos. Utilizando FOS em ação conjunta com Bifidobacterium é possível diminuir os processos inflamatórios, reduzir o índice de substâncias nocivas e promover a síntese de vitaminas e bactericidas, as quais inibem o desenvolvimento de microrganismos patogênicos.
Não perca mais tempo e aumente a ingestão de alimentos ricos nesses compostos, lembrando sempre que a manutenção da boa saúde envolve também seu estilo de vida e fatores como atividade física, fumo, ingestão de bebida alcoólica, hereditariedade e exposição aos estímulos ambientais.
Além disso, outros fatores podem desencadear a doença que muitas vezes pode ser confundida com azia ou gastrite. No Brasil, cerca de 35 milhões de pessoas sofrem com o problema que acomete crianças e adultos. O refluxo gastroesofágico também corresponde a 75% das doenças do esôfago.
O que é a doença do refluxo gastroesofágico?
É uma afecção crônica decorrente do fluxo retrógrado do conteúdo do estômago para o esôfago, ocasionando sintomas e podendo levar à lesão da mucosa esofágica. Os sintomas ocorrem devido a um desequilíbrio entre os fatores normais de proteção (barreira antirrefluxo natural) e fatores agressores.
Quais são os sintomas da DRGE?
Os sintomas mais típicos são azia, queimação e regurgitação. Os pacientes também podem apresentar tosse crônica, dor à deglutição, dificuldade para engolir, asma, erosão dentária, rouquidão, entre outros.
Como se faz o diagnóstico dessa doença?
A história clínica é muito importante e pode dar o aval para o início do tratamento. O diagnóstico de certeza e a graduação da intensidade da doença é dada, na maioria das vezes, pela endoscopia digestiva alta. Nos casos de dúvida, o estudo poderá ser complementado pela phmetria, que é um exame que nos mostra através de sensores colocados dentro do esôfago se está havendo refluxo ácido ou alcalino para o interior do mesmo.
Então todos os pacientes com DRGE devem fazer esses exames?
Não necessariamente. Vai depender da evolução do tratamento clínico, de como o paciente vai reagir. Também em casos de dúvidas do diagnóstico (principalmente com sintomas atípicos) e em situações que precisem de tratamento cirúrgico. A phmetria é uma indicação bem menos frequente e para casos selecionados.
Especificamente, qual o papel da endoscopia digestiva alta na DRGE?
Este exame pode ser importante para confirmar o diagnóstico clínico, classificar a intensidade da doença e avaliar complicações (obstruções, úlceras etc) e investigar pacientes que apresentam os chamados “sinais de alarme”. O seu médico poderá lhe orientar em relação à necessidade de realizar este exame.
Qual a relação da hérnia de hiato com a DRGE?
A hérnia de hiato por deslizamento é quando parte do estômago (que deveria estar dentro do abdômen) migra para a cavidade torácica, acima do músculo chamado diafragma, facilitando ou potencializando o refluxo do conteúdo gastroduodenal para o esôfago.
Qual o tratamento da DRGE?
Como a doença é decorrente de um desequilíbrio entre os fatores de proteção e fatores agressores, precisamos atuar nessas duas situações. O tratamento consiste na modificação de alguns hábitos de vida, incluindo, claro, os alimentares, uso de medicamentos e, em alguns casos, cirurgia. O objetivo do tratamento é aliviar os sintomas, cicatrizar lesões e prevenir complicações.
Quais as mudanças de hábitos mais importantes?
Algumas medidas comportamentais são de suma importância: emagrecer se seu peso estiver acima do ideal, evitar o tabagismo e o álcool; evitar a ingestão de frituras, chocolates, condimentos, pimenta, refrigerantes e café preto; elevar a cabeceira da cama com tacos de madeira de cerca de 10 cm de altura (travesseiros altos não resolvem o problema e podem causar dor na região cervical); evitar refeições copiosas (fracionar a dieta); não deitar logo após as refeições.
Em relação às medicações há várias drogas disponíveis no mercado: antiácidos, drogas bloqueadoras dos receptores H2 da histamina e inibidoras da bomba de prótons.
É preciso tomar remédio a vida inteira?
Alguns pacientes não toleram ficar sem medicação porque voltam a ter sintomas. A cirurgia antirrefluxo é uma opção de tratamento. Esta cirurgia se faz através de videolaparoscopia (não precisa fazer um grande corte no abdômen. São feitos em geral alguns pequenos cortes para que o cirurgião possa confeccionar uma válvula antirrefluxo).
